Où en est-on avec le Coronavirus dans le monde ?
Bien que l’incertitude persiste quant à la date exacte des premières contaminations et diagnostics d’infection, on sait que le premier cluster de cas de pneumonies s’est constitué à Wuhan, en Chine, en lien avec le marché de Huanan. Depuis, plus de 100 000 cas ont été confirmés dans le monde à ce jour (80 650 en Chine et 20 000 hors de Chine), causant plus de 3400 décès (dont 3070 en Chine). En France, plus de 653 cas ont été confirmés, causant 10 décès. D’un point de vue géographique, 73 pays sur 5 continents ont signalé au moins un cas, et en France 12 régions ont au moins 1 cas confirmé. Le taux de mortalité est estimé au 3 mars 2020 à 3,4 % au niveau global et à 1,6 % hors de Chine 1. Cette variabilité s’explique notamment par les performances des divers systèmes de santé. En outre, il ne s’agit pas d’un phénomène isolé et propre au coronavirus – on l’observe pour de nombreuses autres maladies infectieuses, comme la tuberculose et la rougeole.
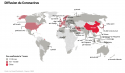
À ce stade de l’épidémie, en mettant de côté la Chine, cette cartographie n’est pas tant celle de la progression de l’épidémie que celle de la performance des différents systèmes de santé et de la transparence des autorités locales. En effet pour découvrir des cas de coronavirus, il faut d’abord vouloir les chercher, et donner au personnel de santé des mesures allant dans ce sens. Mais il faut aussi pouvoir disposer des moyens de réaliser ce diagnostic « biologique ».
Face à l’absence de signes ou de symptômes spécifiques au Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2), le diagnostic positif ne peut se baser simplement sur la clinique. On peut le suspecter ou l’exclure avec plus ou moins de confiance en se basant sur la combinaison d’un ensemble de symptômes et un contexte évocateur. Toutefois, le diagnostic de certitude requiert une preuve « biologique » d’infection au Covid-19. Cela repose sur le fait de détecter le génome ARN appartenant précisément au virus au sein de prélèvements effectués sur le patient. Cette détection peut se faire de diverses manières ; celle faisant la quasi-unanimité actuellement étant via la méthode de « RT PCR » (Reverse Transcription Polymerase Chain Reaction) qui permet « d’amplifier » la quantité d’une séquence précise ARN délimitée à partir de deux séquences dites « amorces ».
Pour découvrir des cas de coronavirus, il faut d’abord vouloir les chercher, et donner au personnel de santé des moyens allant dans ce sens.
Xavier Olessa-Daragon et Fiene Marie Kuijper
En utilisant des amorces spécifiques d’une portion relativement conservée du génome du virus comme sondes, on peut observer si les gènes en question sont présents ou non dans l’échantillon prélevé et ainsi évaluer la présence ou non du virus et si oui dans quelle quantité. On pourra ensuite éventuellement séquencer l’intégralité du génome afin d’obtenir plus d’informations. Nul besoin d’être agrégé de biochimie pour être capable de réaliser tout cela, mais cette opération nécessite tout de même un équipement de haute technologie et surtout du personnel médical et de recherche qualifié et familier de ces équipements et de ces techniques. Surtout, diagnostiquer suppose de disposer de tous ces éléments en nombre suffisant. Dans une épidémie, on va tester beaucoup de cas suspects et cela va nécessiter des moyens considérables. Le fait que la France, avec un écosystème hospitalo-universitaire à la pointe de la technologie, ait eu besoin de faire un effort particulier et ciblé pour augmenter ses moyens de diagnostic biologique, illustre en creux à quel point certains pays sont désarmés face à cette problématique.
On entend parfois parler du rôle de la chaleur pour expliquer l’absence de cas en Afrique, voire en Amérique du Sud. Or même si une sensibilité thermique accrue du virus n’est pas à exclure, il est impensable que le nombre de cas avoisine réellement zéro en Afrique subsaharienne et en Amérique du Sud.

Le virus trouve le moyen de signaler sa présence dans certains pays malgré le bâillon et l’aveuglement des autorités. Ainsi, l’Égypte ne déclare officiellement que deux cas confirmés, alors qu’en France, au moins une dizaine de personne auraient été contaminées à l’occasion d’un voyage en Égypte.
Le fait que la France, avec un écosystème hospitalo-universitaire à la pointe de la technologie, ait eu besoin de faire un effort particulier et ciblé pour augmenter ses moyens de diagnostic biologique, illustre en creux à quel point certains pays sont désarmés face à cette problématique.
Xavier Olessa-Daragon et Fiene Marie Kuijper
Le nombre élevé de cas de coronavirus rapporté en Italie et en France s’explique donc par un recours important aux mesures de dépistage.
A-t-on compris pour qui et jusqu’à quel point le COVID-19 est dangereux ?
Dans le cas du Covid-19, le vrai prisme d’évaluation du danger est surtout l’âge et l’existence de comorbidités, c’est-à-dire les pathologies préexistantes associées. Le prisme de l’âge est d’ailleurs particulièrement intéressant puisque, comme par une sorte d’effet miroir des anxiétés liées au monde du travail et au climat, la jeune génération se sent relativement peu concernée et perçoit relativement peu ce virus comme un danger mortel. Le virus serait surtout dangereux et mortel pour des personnes âgées, immunodéprimées, ou souffrant de diverses pathologies chroniques. Cette perception est relativement fondée. C’est pourquoi la protection de ces personnes particulièrement vulnérables au virus est désormais au cœur de la stratégie globale d’adaptation à la situation.
Les enfants, quant à eux, restent symboliquement fragiles aux yeux de la société mais dans le contexte de cette épidémie, ils sont sanitairement plutôt plus solides que le reste de la population. On constate à ce titre une presque absence totale de cas pédiatriques, même s’il y en a désormais 1 en France. Toutefois, cette résistance au virus fait d’eux de potentiels parfaits porteurs sains, se transmettant aisément le virus les uns aux autres avant de le transmettre également à leurs parents et leurs enseignants.

Concernant les « propriétés pathogéniques » du Covid-19, l’incubation est autour de 5-6 jours, 80 % des formes sont bénignes, 15 % des cas sont sévères, et 5 % des cas sont graves, donnant lieu au niveau global à un certain nombre de passages en réanimation. On peut ici encore noter un élément permettant de réinterpréter les différences de mortalité observées : les capacités, autant qualitatives que quantitatives des services de réanimation des divers hôpitaux mondiaux, ne se valant malheureusement pas.
Concernant les « propriétés pathogéniques » du covid-19, l’incubation est autour de 5-6 jours, 80 % des formes sont bénignes, 15 % des cas sont sévères, et 5 % des cas sont graves.
Xavier Olessa-Daragon et Fiene Marie Kuijper
Les mesures dites de « quatorzaine » s’appuient sur le fait relativement consensuel qu’après 14 jours d’infection par le virus, on n’est plus contagieux si l’on n’a pas déclaré de symptômes, et sur l’idée que l’on a parfois pu voir circuler que des personnes en contaminant d’autres seraient toujours infectieuses après 21 ou 28 jours d’incubation du virus. Cependant cette croyance ne s’appuie que sur extrêmement peu d’éléments et de littérature scientifique. Si, à ce stade, on ne peut exclure que cela se produise, il s’agirait d’une exception particulièrement rare. Les guérisons de personnes dans un état sévère ou grave prenant environ 3 à 6 semaines.
Bien plus que dans son taux de mortalité – relativement faible – la gravité du Covid-19 réside dans sa rapidité d’extension. La majorité des personnes infectées développent des formes bénignes et difficilement détectables de la maladie, elles ne sont pas isolées et sont ainsi susceptibles de transmettre le virus. De plus, par le poids qu’il fait peser sur le système de santé, le Covid-19 est responsable d’une mortalité indirecte par incapacité à traiter toutes les autres pathologies.
La transmission interhumaine se fait quant à elle via des gouttelettes, le virus étant contrairement, à la variole, incapable de survivre à l’air libre ou de se propager dans l’air. On peut à ce titre comprendre la volonté particulière d’annuler le semi-marathon de Paris et les craintes moins grandes concernant les musées.
Bien plus que dans son taux de mortalité – relativement faible – la gravité du Covid-19 réside dans sa rapidité d’extension.
Xavier Olessa-Daragon et Fiene Marie Kuijper
Le taux de reproduction, le fameux « R0 », est quant à lui autour de 2 ou 3 et va parfois jusqu’à 4 selon les modélisations, ce qui signifie que chaque personne infectée va en moyenne en infecter au moins 2. À titre de comparaison, celui de la grippe est autour de 1,4. Ce R0 serait au moins en partie dû à la longueur de la phase asymptomatique. Ainsi lorsqu’une personne infectée déclare ses symptômes, elle produit déjà du virus depuis un certain temps au cours duquel elle a déjà pu infecter d’autres personnes. Il se transmet par « contacts étroits », ce qui signifie concrètement passer plus de 15 min à moins d’1 mètre de quelqu’un. Les mesures les plus instinctives telles que le fait de reculer lorsque l’on discute avec quelqu’un s’avèrent ainsi particulièrement efficaces.
Qu’est-ce qu’un « super spreader » ?
Lorsque l’on pense épidémie, on pense souvent à ces heureux élus de la loterie immunitaire et génétique qui sont naturellement insensibles au pathogène. À l’inverse, on a également facilement en tête l’exception opposée : ceux qui y seront particulièrement vulnérables. Entre les deux se situe une exception d’un autre type, beaucoup moins connue mais essentielle dans l’appréhension de l’évolution des épidémies et pandémies : les « super spreaders ».
Il s’agit de personnes au sein desquelles le virus se développera de manière particulièrement efficace, mais dont le système immunitaire permettra une tolérance de cette immense quantité de virus retardant l’apparition de symptômes et leur permettant de contaminer de manière extrêmement abondante. Il en existe au moins un en France, dont la charge virale en Covid-19 serait la plus élevée au monde et ayant contaminé plus d’une dizaine de personnes, ce chiffre étant à mettre en perspective des 2 ou 3 personnes en moyenne contaminées par une personne infectée.
La capacité d’infection de ces super spreaders leur permet dans certains cas d’aller jusqu’à contaminer quelqu’un à travers un hygiaphone. Il existait plusieurs super spreaders lors de l’épidémie de SRAS et le fait de les détecter et prendre en charge le plus rapidement possible est essentiel à la maîtrise de l’épidémie car ils sont en mesure d’influencer significativement à eux seuls l’évolution de la situation.
Où en est-on avec le Coronavirus en France ?
En France nous en sommes actuellement au stade 2 du plan de lutte contre la propagation du virus, avec une arrivée potentiellement imminente du stade 3.
Le stade 1 correspond à une volonté d’empêcher ou de retarder l’arrivée du virus sur le territoire national et se caractérise par des mesures dites de « quatorzaine » concernant les personnes venant de pays ou circule le virus (d’abord la Chine, puis également la Corée du Sud, puis la Lombardie la Vénétie et l’Emilie Romagne, et enfin l’Iran).
Le stade 2 correspond à une volonté de retarder la propagation du virus sur le territoire, et se caractérise tout d’abord et ce de manière assez contre intuitive par une levée des mesures de quatorzaine mises en place en phase 1. Après cela vient une définition de « clusters », c’est-à-dire de zones ou circule activement le virus sur le territoire, puis des mesures d’éloignement des personnes venant soit de ces zones, soit de la province du Hubei en Chine, foyer initial de diffusion du virus.
Enfin une transition du système de santé commence à s’opérer en milieu et fin de phase 2 vers un traitement en ambulatoire des personnes infectées présentant peu ou pas de symptômes, et un recentrage des moyens vers les cas les plus graves mais aussi vers toutes les autres pathologies ne relevant pas du coronavirus que le système de santé doit pouvoir continuer de traiter. L’enjeu du fait de retarder la propagation de l’épidémie est particulièrement fort, et ce pour plusieurs raisons. Tout d’abord parce que chaque jour qui passe nous éloigne du pic de grippe, et soulage ainsi nos systèmes de santé. On peut à ce titre noter que la majorité des personnes actuellement en réanimation à cause d’infections pulmonaires sévères le sont pour des cas sévères de grippe. Ensuite parce que chaque jour qui passe le système de santé est plus prêt, qu’on connaît mieux le virus, et qu’on est mieux en mesure de cibler et de prendre en mesure les publics les plus à risque.
Enfin le stade 3 correspond à la phase épidémique et a vocation à gérer cette épidémie. Cette phase s’articule autour de trois axes :
- Soigner les malades, et pour cela avoir un système de santé prêt, dans sa dimension hospitalière comme dans sa dimension ambulatoire. De facto, le virus circulera. L’enjeu principal sera donc de soigner les gens, autant les cas graves et sévères de Covid-19, que l’ensemble des autres pathologies. Il s’agira de préserver la capacité de soin.
- Protéger les publics fragiles, essentiellement les personnes âgées et les personnes souffrant de pathologies chroniques, notamment respiratoires.
- Et enfin continuer à repérer les nouveaux cas pour limiter la propagation de l’épidémie.
En France, à l’heure actuelle, on compte 4 clusters. Le premier, qui est également le plus important, se situe dans l’Oise au niveau les communes de Creil, Crépy en Valois, Vaumoise, Lamorlaye et Lagny le Sec. Le second est localisé en Haute Savoie, dans la commune de La Balme. Le Morbihan abrite le troisième, notamment au niveau des communes d’Auray, Crac’h et Carnac. Enfin le quatrième est localisé dans le Grand-Est, consécutivement à une procession religieuse à Mulhouse.
Tout cela vient remettre en question nos conceptions sur la notion d’épidémie : « Qu’est-ce qu’une épidémie ? Quand considère-t-on que l’on est en phase d’épidémie ? » Une proposition que l’on peut faire de définition de la phase épidémique serait le moment où l’on n’est plus capable d’identifier les patients contacts, de remonter l’intégralité de la chaîne de contamination et de trouver le patient zéro. Cette incapacité peut avoir deux causes :
Soit le virus circule, le patient zéro également, et on n’a pas pu l’identifier à temps. Alors les personnes qu’il infecte là où il passe se confondent avec celles infectées par d’autres patients zéros.
Soit l’état des forces est insuffisant pour suivre simultanément tous les cas contacts. Environ 400 cas contacts sont actuellement suivis en Île de France grâce à un travail titanesque. À titre d’exemple, on estime qu’il existe des patients causant à eux seuls 85 cas contact…
Quels sont les principaux foyers aujourd’hui ?
En raison de la volonté et de la capacité variable des différents pays à diagnostiquer et à déclarer tous leurs cas, il n’est pas possible de le savoir avec certitude. Toutefois, on retrouve la plus forte concentration de cas autour de l’épicentre dans la province du Hubei en Chine, en Corée du Sud et au Japon en Asie et en Iran au Moyen Orient. En Europe, les foyers se concentrent en Italie et en France. À ce stade, les cas semblent plutôt affluer dans l’État de Washington aux États-Unis mais il est encore trop tôt et il y a encore trop peu de cas pour pouvoir avoir une vue suffisamment fidèle.

Est-ce une pandémie ?
Une pandémie peut être définie comme l’existence au niveau pluri continental d’une simultanéité synergique de circulations au stade épidémique d’agents pathogènes. L’OMS se refuse pour l’instant à parler de pandémie, en invoquant deux raisons.
Tout d’abord, la possibilité encore existante, de contenir la propagation du virus étant donné qu’il n’y a encore que quelques pays qui en sont en phase épidémique, et la volonté d’éviter d’amplifier une panique très délétère. On peut en effet considérer qu’à l’heure où ces lignes sont écrites, on n’est pas encore à proprement parler dans le cas d’une pandémie étant donné que le stade épidémique est atteint en Chine, en Corée du Sud, au Japon et en Italie, mais pas encore en France et que l’on a pas assez d’informations pour affirmer qu’il l’est en Iran. Néanmoins, le basculement de facto vers le stade pandémique ne saurait tarder.
Le basculement de facto vers le stade pandémique ne saurait tarder.
Xavier Olessa-Daragon et Fiene Marie Kuijper
Cependant, l’OMS semble dans sa position actuelle plus préoccupée par une volonté d’éviter d’alimenter les craintes et la paranoïa causées par le mot « pandémie ». Cela s’illustre notamment par le fait qu’elle évoque la possibilité de changer à l’avenir cette stratification, en créant un nouveau stade « intermédiaire ». Cela pose la question du sens pratique de cette classification et du stade de « pandémie mondiale », si lorsqu’on se retrouve à devoir l’utiliser on préfère changer de classification pour créer un nouveau stade intermédiaire.
La grippe, plus dangereuse que le Covid-19 : sommes-nous paranoïaques ?
Cela dépend de ce que l’on entend par dangerosité et de l’échelle de temps à laquelle on se place. À long terme, si un vaccin est développé et que le SARS-CoV-2 ne mute pas, une très grande partie de la population peut être immunisée – soit par exposition au virus, soit par vaccination. La grippe, elle, mute chaque année et continue à présenter un danger constant pour les populations à risque.
À court terme, Covid-19 est encore loin du nombre de personnes infectées et du nombre de morts causés par la grippe, mais il est 10 fois plus mortel que la grippe. Il est par ailleurs intéressant de noter que ce taux de mortalité est en trompe l’œil : bien que ce taux ne soit « que » de 3,4 %, le Covid-19 est responsable de formes sévères à graves chez 20 % des personnes infectées, et impose une convalescence de 3 à 6 semaines ; avec un impact indéniable sur l’individu et la société.
Ces taux de mortalité doivent par ailleurs être interprétés avec précaution : la plupart des sujets décédant du coronavirus succombent suite à la décompensation – certes précipitée par l’infection – d’une comorbidité préexistante. Il est donc très difficile de savoir quelle part de la mortalité est directement attribuable au virus.

De manière générale, en plus du taux de mortalité on peut noter quatre grandes différences entre le Covid-19 et la grippe.
Tout d’abord, la population cible est différente. La grippe infecte surtout les enfants, chez qui elle est très peu létale, et moins les personnes âgées chez qui elle l’est beaucoup plus. Covid 19, quant à lui, infecte très peu les enfants. Malgré sa mortalité accrue chez les plus âgés, il cause également des cas sévères chez les moins de 65 ans, ce que la grippe fait très rarement.
Le SARS-CoV-2 est ensuite significativement plus infectieux que la grippe, son R0 étant de 2 à 3, voire 4, contre 1,3/1,4 pour la grippe. Cela explique sa propagation beaucoup plus rapide et l’échelle de temps réduite de l’évolution de la situation par rapport à la grippe.
En plus d’être plus contagieux, il cause plus de cas sévères, constituant un poids pour le système de santé et le vécu des malades.
Enfin et surtout, le Covid-19 et la grippe se distinguent par notre connaissance du virus. L’évolution de la situation est ainsi bien plus imprévisible, et nos systèmes immunitaires, pour la plupart naïfs pour le Covid-19, sont particulièrement démunis. Contrairement à la grippe, nous ne possédons par ailleurs pas encore de vaccin ou de traitement curatif contre le Covid-19. Cette absence d’options thérapeutiques contribue largement à l’anxiété associée au Covid-19.
La question de la balance entre prévention et paranoïa rejoint les questions liées au terrorisme. Au début des années 2000, beaucoup ont fustigés la paranoïa des services de renseignement et le caractère excessif et disproportionné de la « guerre contre la terreur ». L’absence d’attentats d’ampleur sur le territoire français a probablement contribué à un déplacement du curseur dans le débat public français. Lorsque les attentats se multiplient a la fin des années 2010, on s’insurge à l’inverse des failles du renseignement qui n’en aurait pas fait assez. Le dilemme est le même et peut être résumé par une pirouette d’écolier en élémentaire. « –Pourquoi disposes-tu des origamis d’ornithorynques sur les tables ? -Eh bien pour faire fuir les éléphants -Mais il n’y a pas d’éléphants… -Eh bien non puisque j’ai disposé des origamis ». Toute la question est de savoir quel leader politique aurait dans une telle situation le courage de retirer les origamis et de porter la responsabilité d’une éventuelle charge massive d’éléphants…
Toute la question est de savoir quel leader politique aurait dans une telle situation le courage de retirer les origamis et de porter la responsabilité d’une éventuelle charge massive d’éléphants…
Xavier Olessa-Daragon et Fiene Marie Kuijper
Autre symbole particulièrement fort de la cristallisation des peurs, du conflit entre preuves scientifiques et craintes irrationnelles, mais ou l’on peut prêter au pouvoir exécutif français le courage d’avoir « retiré les origamis », la question des masques respiratoires… Des études montrent que les populations ou un grand nombre de personnes portent des masques ne présentent pas de différences significatives de propagation du virus avec les populations qui n’en portent pas.
La doctrine sanitaire est donc qu’il n’est pas pertinent pour la population de porter des masques. Mais faute de vaccins, les gens veulent avoir l’impression d’être proactifs et de ne pas subir. Dans un cas d’école d’effet placebo, tout le monde veut un masque quand la doctrine sanitaire s’appuyant sur une certaine littérature scientifique énonce qu’il n’est pas pertinent pour la très grande majorité des gens d’en porter. S’ajoute à cela les questions de pénuries. De nombreuses chaînes de production de masques sont en Chine et tournent au ralenti… Ainsi les recommandations sanitaires sur le port du masque sont perçues comme une manière de déguiser une pénurie et à l’appel du placebo se mêle une séduisante théorie du complot comme camouflage d’incompétence. Enfin s’y ajoute la question de la reconnaissance sociale. De nombreuses professions font valoir l’importance de leur rôle dans la société pour justifier leur besoin de masques et ont à l’inverse l’impression que le refus de leur en fournir est révélateur d’un certain mépris à leur égard.
Quelles sont les mesures les plus efficaces pour freiner la propagation du virus ?
Les mesures les plus efficaces sont celles qui font la balance entre la science et le socialement acceptable. Car des mesures qui cèderaient à la pression populaire aveugle n’auraient aucun intérêt sanitaire, mais des mesures qui ne tiendraient pas compte de l’adhésion des populations ne seraient pas suivies et seraient ainsi inefficaces. On peut ainsi noter la perplexité causée par la levée lors du passage en stade 2 d’un certain nombre de mesures de quatorzaine de personnes venant de zones à risque, et la tiédeur parfois rencontrée lorsqu’il s’agissait d’acter cette levée.
Des mesures qui cèderaient à la pression populaire aveugle n’auraient aucun intérêt sanitaire, mais des mesures qui ne tiendraient pas compte de l’adhésion des populations ne seraient pas suivies et seraient ainsi inefficaces.
Xavier Olessa-Daragon et Fiene Marie Kuijper
Dans les faits l’Italie et l’Allemagne ont faits des choix politiques assez différents mais tous deux cohérents en termes de stratégie de gestion de l’apparition du virus. L’Italie a décidé de fermer massivement et de prendre des mesures très contraignantes tandis que l’Allemagne a plutôt décidé de laisser circuler le virus et de se concentrer sur le soin, à l’instar des potentielles mesures de stade 3. Les premières analyses laissent à penser que la progression du virus et la mortalité dans les deux pays sont identiques, suggérant avec les éléments dont on dispose à l’heure actuelle que les mesures prises par l’Italie n’ont pas eu l’effet escompté. En plus de la contrainte posée sur les populations et du risque de perte d’adhésion à ces mesures et donc de transgression, la problématique pour les autorités italiennes après une montée rapide sera celle de la désescalade. Sous quels critères rouvrir sachant que l’épidémie sera longue…
La Chine, quant à elle semble avoir finalement réussi à freiner la progression du virus, et a potentiellement atteint son pic. Cependant on est en droit de prendre ces informations avec du recul étant donné les manquements à la transparence et la déontologie de certaines autorités chinoises aux premiers temps de la contagion et l’ampleur presque inédite des critiques exprimées sur internet à l’encontre du régime suite au scandale causé par la révélation de ces manquements qui ont ainsi créé un intérêt majeur à envoyer au plus vite un signal de reprise en main de l’épidémie par le pouvoir central.
Quel est le scénario plus réaliste pour les prochains jours ? Les prochains mois ?
Il est très difficile de faire des projections et des anticipations avec une confiance significative. À l’échelle française on peut avec beaucoup de recul et de précaution anticiper un passage très prochain en phase épidémique, puis une désescalade progressive d’ici environ 8 semaines. À moyen terme, l’épidémie pourrait ensuite montrer une certaine récurrence avec l’apparition brutale de foyers hétérogènes de cas allant de quelques-uns à quelques dizaines voire plusieurs centaines, avec une redescente soudaine du nombre de cas. Ces nouveaux cas venant potentiellement de pays faisant office de réservoirs car leurs systèmes de santé ne leur permettent pas d’endiguer l’épidémie. À l’échelle mondiale on peut anticiper une progression de l’épidémie aux États-Unis, dans toute l’Asie ou presque à partir de la Chine et la Corée du Sud, et au Moyen Orient à partir de l’Iran.
Il est intéressant de noter que la question de la phase 3, de son imminence, et de la nature des mesures qui la caractériseront occupent maintenant beaucoup d’esprits et génèrent parfois plus d’anxiété que la maladie elle-même.
Xavier Olessa-Daragon et Fiene Marie Kuijper
Il est intéressant de noter que la question de la phase 3, de son imminence, et de la nature des mesures qui la caractériseront occupent maintenant beaucoup d’esprits et génèrent parfois plus d’anxiété que la maladie elle-même. Les différentes phases du plan de lutte viennent ainsi apposer une trame scénaristique se caractérisant par des mesures aux conséquences parfois beaucoup plus concrètes sur la vie des gens que la crainte d’une éventuelle infection.
Il faut enfin noter concernant ces mesures que la situation est évolutive donc la doctrine est évolutive.
Existe-il un vaccin ?
Plusieurs dispositions exceptionnelles permettant une mise au point accélérée d’un vaccin ont été accordées à plusieurs grandes entreprises pharmaceutiques. Cependant, il n’existe à l’heure actuelle pas de vaccin et il n’en existera probablement pas à court ou même à moyen terme. Par ailleurs un vaccin requiert plusieurs semaines avant de mettre en place chez le patient des défenses immunitaires efficaces contre l’agent pathogène et est donc un moyen de prévention et non d’arrêt d’une épidémie.
En parallèle du vaccin, de nombreux essais s’intéressent à l’utilité de molécules « curatives ». En effet, il existe des molécules thérapeutiques efficaces contre certains virus qui agissent rapidement et peuvent être utilisées en phase aiguë d’épidémie pour traiter des malades déjà infectés par le virus. C’est le cas par exemple des molécules utilisées en tri thérapies contre le VIH ou du tamiflu (Oseltamivir) utilisé pour traiter certains patients infectés par certaines souches de la grippe.
La différence est qu’un vaccin va agir indirectement en induisant la formation d’une réponse immunitaire spécifique du virus là où ces molécules antivirales vont directement aller bloquer l’action de protéines essentielles au fonctionnement du virus et donc l’empêcher directement d’agir.
Par ailleurs, on sait que le Covid-19 utilise le même récepteur que le SRAS et le MERS pour entrer dans les cellules humaines : l’Angiotensine Converting Enzyme 2 ou ACE 2. Cela a permis de guider la recherche vers des molécules capables de bloquer l’accès du virus à ces récepteurs et donc son entrée dans les cellules humaines.